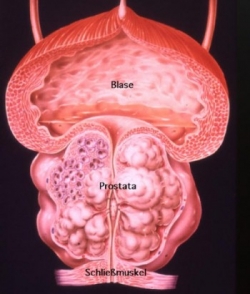
Rak prostate javlja se u 5-7 % muškaraca starijih od 50 godina života. Učestalost pojave ove bolesti raste s dobi muškaraca. Istraženo je kako 80 % muškaraca iznad 80-te godine života ima karcinom (rak) prostate. Epidemiološka istraživanja pojavnosti raka prostate pokazuju najveću učestalost pojave bolesti u crnaca, a najmanju u pripadnika žute rase. U Europi i Americi pripadnici bijele rase imaju srednji rizik za razvoj bolesti izuzev skandinavaca među kojima je učestalost ove bolesti najzastupljenija u Europi. Simptomi bolesti javljaju se kasno, znatno kasnije nego simptomi kod dobroćudnog povećanja prostate (BHD ili benigna hiperplazija prostate). Najčešći simptomi koji dovode pacijenta liječniku su: učestalo mokrenje, otežano mokrenje, isprekidano mokrenje (stane pa krene), krv u mokraći i spermi, bol i pečenje pri mokrenju, problemi s erekcijom, bolna ejakulacija, česta bol i ukočenost u donjem dijelu leđa, u kasnijoj fazi bolesti mršavljenje, gubitak teka i slabost. Prostata se naziva predstojnom žlijezdom koja obuhvačajući mokraćnu cijev (urethru), ukoliko je promjena u obujmu prostate dovoljno velika, tegobe oboljelog pacijenta očituju se simptomima mokraćnog sustava.
Možete vidjeti emisiju o raku prostate koju sam uredila i vodila s prof.dr.sc.Ognjenom Krausom, urologom.
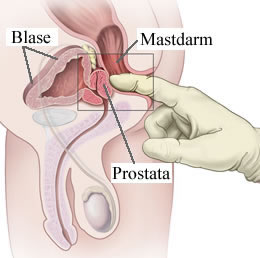
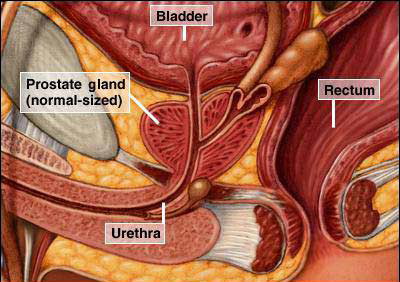
Prostata je žlijezda koja se nalazi smještena ispod mokraćnog mjehura obavijajući svojim režnjevima mokraćnu cijev (urethru) koja odvodi mokraću iz mokraćnog mjehura na završni dio cijevi koji se nalazi na vršku penisa. Nalikuje kestenu i stoga je ima i naziv u narodu kestenjača i predstojnica. Ona se također nalazi ispred završnog debelog crijeva (rektuma), tako da digitorektalnim pregledom preko završnog debelog crijeva moguće ispalpirati (napipati) stražnju površinu prostate. Prostata se sastoji od 30% mišićnog tkiva (glatka muskulatura) i 70% žlijezdanog tkiva. U žlijezdanom tkivu stvara se mliječna tekućina (spermalna plazma), koja se prilikom ejakulacije miješa s tekućinom iz sjemenih mjehurića koji se nalaze uz prostatu i zajedno sa spermijima iz testisa čine sjemenu tekućinu (ejakulat).  U ejakulatu dakle se nalaze spermiji koji mogu oploditi jajnu stanicu žene, a u tekućini koju stvara prostata i sjemeni mjehurići nalaze se biokemijske tvari koje omogućavaju čuvanje, prehranu i život spermija u rodnici i do 72 sata nakon ejakulacije. Tako je omogućeno spermijima biti što sposobnijima za oplodnju jajne stanice. Glatki mišići u prostati omogućavaju prilikom ejakulacije (istiskivanja spermija iz testisa) i istiskivanje tekućine iz prostate. Karcinom prostate nastaje u žlijezdanom tkivu prostate, sporo raste i tako gotovo 90% svih karcinoma prostate ostaje desetljećima klinički neprimjetno tj. bez simptoma bolesti.
U ejakulatu dakle se nalaze spermiji koji mogu oploditi jajnu stanicu žene, a u tekućini koju stvara prostata i sjemeni mjehurići nalaze se biokemijske tvari koje omogućavaju čuvanje, prehranu i život spermija u rodnici i do 72 sata nakon ejakulacije. Tako je omogućeno spermijima biti što sposobnijima za oplodnju jajne stanice. Glatki mišići u prostati omogućavaju prilikom ejakulacije (istiskivanja spermija iz testisa) i istiskivanje tekućine iz prostate. Karcinom prostate nastaje u žlijezdanom tkivu prostate, sporo raste i tako gotovo 90% svih karcinoma prostate ostaje desetljećima klinički neprimjetno tj. bez simptoma bolesti.
Visoka učesta
lost neprimjetnih karcinoma prostate ili slučajno otkriven rak prostate, jedinstvena je osobitost raka prostate. Može se reći kako statistički svaki drugi muškarac u dobi iznad 70 godina života ima histološki nalaz karcinoma prostate, koji nema kliničkih znakova ili simptoma bolesti. Prema statističkim podacima iako se rak javlja u 5-7 % među muškarcima iznad 50-te godine života, “samo” 3% oboljelih umire od raka prostate. Tako se može reći kako oboljeli nakon 70 -te godine života umiru s rakom prostate, a ne od njega.
Simptomi
 Muškarci s rakom prostate najčešće, osobito u početnom stadiju bolesti, nemaju nikakve simptome bolesti, jer se rak prostate vrlo često pojavljuje u rubnim dijelovima prostate lokalizirano i kasno počinje pritiskati na mokraćnu cijev i otežavati mokrenje. Muškarci koji imaju simptome bolesti ili kad bolest raka
Muškarci s rakom prostate najčešće, osobito u početnom stadiju bolesti, nemaju nikakve simptome bolesti, jer se rak prostate vrlo često pojavljuje u rubnim dijelovima prostate lokalizirano i kasno počinje pritiskati na mokraćnu cijev i otežavati mokrenje. Muškarci koji imaju simptome bolesti ili kad bolest raka
prostate napreduje evo najčešćih simptoma bolesti:
• Nemogućnost uriniranja
• Oklijevanje kod mokrenja (stane pa krene, isprekidano mokrenje)
• Često mokrenje, osobito noću
• Slabiji ili slab mlaz mokrenja
• Stalni osjećaj nedovoljno ispražnjenog mjehura
• Bolno mokrenje i pečenje
• Krv u mokraći
• Krv u spermi
• Problemi s erekcijom i ejakulacijom (bolna ejakulacija)
• Učestali bolovi u donjem dijelu leđa i kukovima
Navedeni simptomi nisu karakteristični za rak prostate, jer oni se mogu javiti i kod češće bolesti prostate kod dobroćudnog povećanja prostate (BHD-benigna hiperplazija prostate), a poneki simptomi mogu se javiti i kod upalnih bolesti prostate. Muškarci koji osjećaju neke od navedenih simptoma ili su stariji od 50 godina, a osobito ukoliko imaju u obitelji oboljele od raka prostate trebaju se javiti liječniku i bez pristutnih simptoma bolesti.
Dijagnoza
Ukoliko se javite zbog jednog od prethodno navedenih razloga liječniku, bit ćete podvrgnuti pregledima prostate. Oni uključuju digitorektalni pregled prostate, ultrazvuk prostate s kolor doplerom kao i određivanje razine PSA (prostata specifičnog antigena) koji se određuje iz krvi.
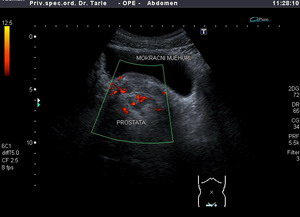
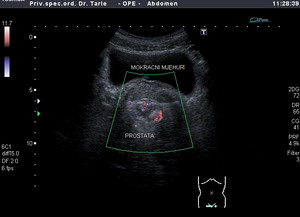
Ultrazvučnim pregledom dobiva se slika prostate koju nazivamo sonogram prostate, kojom se jasno uočava veličina, struktura (homogenost, ujednačenost ili nehomogenost neujednačenost) građe prostate, zatim postojanje čvora ili ciste u prostati, postojanje kalcifikata (ovapnjenja ) u prostati ili nekih drugih abnormalnosti strukture i građe prostate.
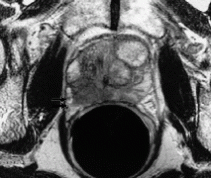 Ultrazvučnim pregledom osim izgleda, strukture i veličine prostate, gledaju se i mokraćni mjehur i bubrezi. Naime kod raka prostate osim prisutnog tumora prostata može biti i uvećana i stoga dovodi do ometanja mokrenja, zatim stvaranja “ostatnog urina”, (nepotpunog pražnjenja mokraćnog mjehura).
Ultrazvučnim pregledom osim izgleda, strukture i veličine prostate, gledaju se i mokraćni mjehur i bubrezi. Naime kod raka prostate osim prisutnog tumora prostata može biti i uvećana i stoga dovodi do ometanja mokrenja, zatim stvaranja “ostatnog urina”, (nepotpunog pražnjenja mokraćnog mjehura).
 Zbog tog razloga kod takvih muškaraca zna se pronaći i kamen ili cijela zbirka kamenaca u mokraćnom mjehuru, zatim oni znaju imati češće mokraćne infekcije, neki od njih imaju i polipe mjehura. Bubrezi se gledaju kako bi se utvrdilo postoje li bilo kakve promjene na njima, a osobiti zastojne promjene tj. dilatirani (prošireni) kanalići u čašicama bubrega. Retenciju ili zadržavanje ostatnog urina u mjehuru ipak češće viđamo kod dobroćudnog povećanja prostate nego kod raka prostate. Kod raka prostate to viđamo kada je bolest počela dobroćudnim povećanjem i uzrokovala zastojne promjene i ostatni urin, a kasnije se u prostati razvio i rak prostate. Ukoliko se prethodnim pregledima utvrdi bilo kakva abnormalnost u nalazu, pacijenta se upućuje na daljnje pretrage. Ukoliko se utvrdi povišena vrijednost PSA u krvi (iznad 4 ng/L), pacijentu se određuje omjer slobodnog i ukupnog PSA (fPSA/PSA ) iz krvi kojim će se lakše razlikovati razlog povećanja ukupnog PSA (dobroćudni, zloćudni tumor (rak) prostate ili upalne bolesti prostate). Ukoliko odnos f PSA/PSA govori u prilog raka prostate ili ukoliko su vrijednosti PSA iznad 10 ug/L tada se pacijenta upućuje na biopsiju prostate.>
Zbog tog razloga kod takvih muškaraca zna se pronaći i kamen ili cijela zbirka kamenaca u mokraćnom mjehuru, zatim oni znaju imati češće mokraćne infekcije, neki od njih imaju i polipe mjehura. Bubrezi se gledaju kako bi se utvrdilo postoje li bilo kakve promjene na njima, a osobiti zastojne promjene tj. dilatirani (prošireni) kanalići u čašicama bubrega. Retenciju ili zadržavanje ostatnog urina u mjehuru ipak češće viđamo kod dobroćudnog povećanja prostate nego kod raka prostate. Kod raka prostate to viđamo kada je bolest počela dobroćudnim povećanjem i uzrokovala zastojne promjene i ostatni urin, a kasnije se u prostati razvio i rak prostate. Ukoliko se prethodnim pregledima utvrdi bilo kakva abnormalnost u nalazu, pacijenta se upućuje na daljnje pretrage. Ukoliko se utvrdi povišena vrijednost PSA u krvi (iznad 4 ng/L), pacijentu se određuje omjer slobodnog i ukupnog PSA (fPSA/PSA ) iz krvi kojim će se lakše razlikovati razlog povećanja ukupnog PSA (dobroćudni, zloćudni tumor (rak) prostate ili upalne bolesti prostate). Ukoliko odnos f PSA/PSA govori u prilog raka prostate ili ukoliko su vrijednosti PSA iznad 10 ug/L tada se pacijenta upućuje na biopsiju prostate.>
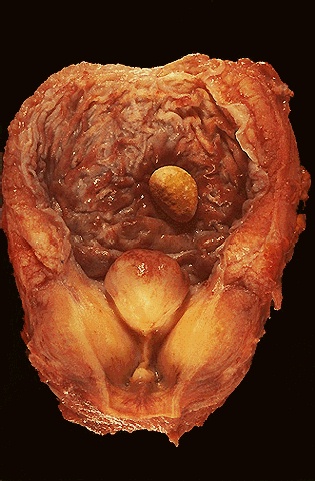
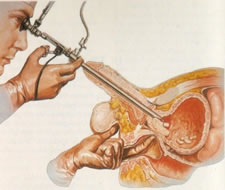 Biopsija prostate je uzimanje uzoraka (6-12 uzroraka) iz tkiva prostate debljom iglom za biopsiju. Zahvat rade urolozi iglom za biopsiju (ona ima veći promjer od obične igle), kako bi se njome uzeli uzorci tkiva prostate iz različitih mjesta u prostati. Zahvat se radi u lokalnoj anesteziji, preko sluznice završnog debelog crijeva (rektuma), a rjeđe preko trbušne šupljine. Uzorci dobiveni biopsijom šalju se patolozima koji će iz dobivenih uzoraka napraviti mikroskopske preparate.
Biopsija prostate je uzimanje uzoraka (6-12 uzroraka) iz tkiva prostate debljom iglom za biopsiju. Zahvat rade urolozi iglom za biopsiju (ona ima veći promjer od obične igle), kako bi se njome uzeli uzorci tkiva prostate iz različitih mjesta u prostati. Zahvat se radi u lokalnoj anesteziji, preko sluznice završnog debelog crijeva (rektuma), a rjeđe preko trbušne šupljine. Uzorci dobiveni biopsijom šalju se patolozima koji će iz dobivenih uzoraka napraviti mikroskopske preparate.
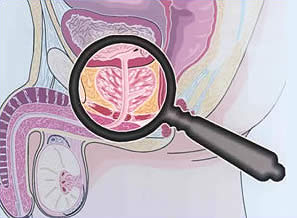 Gledanjem tih preparata putem mikroskopa, patolozi analiziraju stanice u dobivenom biopsijom dobivenom materijalu i donose konačnu dijagnozu bolesti. Dobivena patohistološka dijagnoza (PHD) bolesti je relevantna metoda (ona na koju se oslanjaju liječnici) u daljnjem postupku liječenja bolesnika. Ukoliko patohistološki nalaz upućuje na zloćudnu bolest (rak) prostate patolog će također u nalazu napisati o kojem se stupnju raka prostate radi s obzirom na stupanj diferenciranosti zloćudnih stanica raka prostate. Stupanj raka prostate određuje se Gleason skalom od 1-5. Gleason skalom imenuje se stupanj mikroskopski promijenjenih stanica raka prostate u odnosu na normalno tkivo prostate. Gleason score 1 znači da stanice raka prostate nalikuju normalnom tkivu prostate, dok Gleason score 5 znači da su stanice raka prostate izrazito promijenjene i uopće ne nalikuju normalnim stanicama prostate. S obzirom da tkivo raka prostate nema jednoliko promijenjene stanice raka prostate u svim dijelovima karcinoma prostate liječnici uvijek uzimaju uzorke i pregledavaju iz istog materijala raka prostate za mikroskopsku analizu stanice, iz dva područja, koja su najzahvaćenija rakom prostate.
Gledanjem tih preparata putem mikroskopa, patolozi analiziraju stanice u dobivenom biopsijom dobivenom materijalu i donose konačnu dijagnozu bolesti. Dobivena patohistološka dijagnoza (PHD) bolesti je relevantna metoda (ona na koju se oslanjaju liječnici) u daljnjem postupku liječenja bolesnika. Ukoliko patohistološki nalaz upućuje na zloćudnu bolest (rak) prostate patolog će također u nalazu napisati o kojem se stupnju raka prostate radi s obzirom na stupanj diferenciranosti zloćudnih stanica raka prostate. Stupanj raka prostate određuje se Gleason skalom od 1-5. Gleason skalom imenuje se stupanj mikroskopski promijenjenih stanica raka prostate u odnosu na normalno tkivo prostate. Gleason score 1 znači da stanice raka prostate nalikuju normalnom tkivu prostate, dok Gleason score 5 znači da su stanice raka prostate izrazito promijenjene i uopće ne nalikuju normalnim stanicama prostate. S obzirom da tkivo raka prostate nema jednoliko promijenjene stanice raka prostate u svim dijelovima karcinoma prostate liječnici uvijek uzimaju uzorke i pregledavaju iz istog materijala raka prostate za mikroskopsku analizu stanice, iz dva područja, koja su najzahvaćenija rakom prostate.
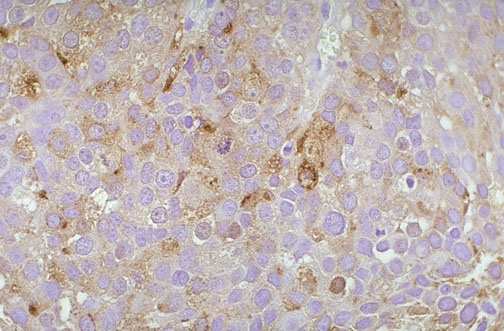 Ova dva stupnjevanja raka prostate iz dva odvojena područja prostate zahvaćene rakom, se spajaju u donošenju konačne odluke o stupnju prema Gleasonovoj skali (score) od 2-10. Nizak Gleason scor znači spori rast karcinoma, dok naprotiv visoki G score znači da stanice imaju tendenciju agresivnog rasta. Sporo rastući karcinom prostate sporije i metastazira, dok brzo rastući G 5-10 ima tendenciju brzog rasta i brzog metastaziranja a time i lošiju prognozu bolesti. Osim određivanja stupnja raka prostate određuje se i stadij raka prostate. Određivanja stadija raka prostate je određivanje veličine zloćudnog tumora u prostati i proširenost bolesti tj. metastaziranja u okolne strukture i organe ili u udaljene organe i tkiva. Određivanje stadija bolesti prostate je neophodno zbog određivanja daljnjeg načina liječenja. Postoje dva načina određivanja stadija raka prostate A-D ili I-IV stadij, a drugi način je poznat u onkologiji za određivanje stadija i drugih karcinomskih promjena TNM klasifikacija stadija bolesti (tumor, nodes, metastaze). Kod određivanja stadija raka prostate od A-D, stadij A raka prostate znači vrlo rani stadij bolesti, dok je D stadij.
Ova dva stupnjevanja raka prostate iz dva odvojena područja prostate zahvaćene rakom, se spajaju u donošenju konačne odluke o stupnju prema Gleasonovoj skali (score) od 2-10. Nizak Gleason scor znači spori rast karcinoma, dok naprotiv visoki G score znači da stanice imaju tendenciju agresivnog rasta. Sporo rastući karcinom prostate sporije i metastazira, dok brzo rastući G 5-10 ima tendenciju brzog rasta i brzog metastaziranja a time i lošiju prognozu bolesti. Osim određivanja stupnja raka prostate određuje se i stadij raka prostate. Određivanja stadija raka prostate je određivanje veličine zloćudnog tumora u prostati i proširenost bolesti tj. metastaziranja u okolne strukture i organe ili u udaljene organe i tkiva. Određivanje stadija bolesti prostate je neophodno zbog određivanja daljnjeg načina liječenja. Postoje dva načina određivanja stadija raka prostate A-D ili I-IV stadij, a drugi način je poznat u onkologiji za određivanje stadija i drugih karcinomskih promjena TNM klasifikacija stadija bolesti (tumor, nodes, metastaze). Kod određivanja stadija raka prostate od A-D, stadij A raka prostate znači vrlo rani stadij bolesti, dok je D stadij.
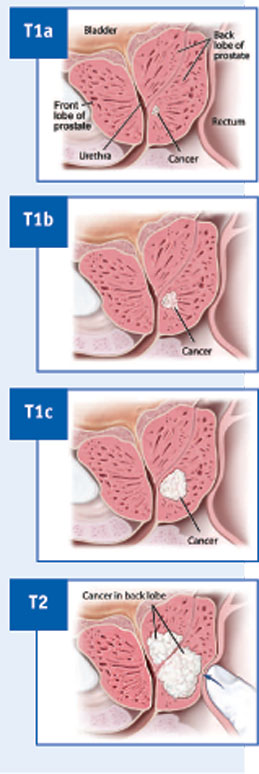
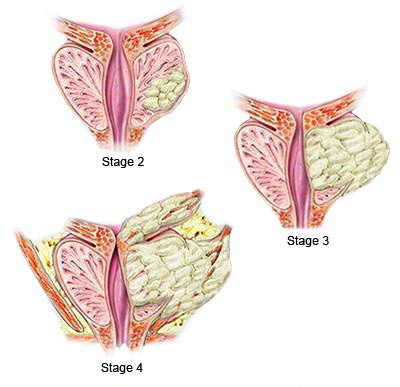
• Stadij I ili A Rak prostate je neopipljiv digitorektalnim pregledom i nevidljiv ultrazvučnim pregledom, PSA je najčešće uredan, a bolest se otkriva u ovom stadiju nakon operacije BHD, dobroćudnog povećanja prostate kada patolog dobije uzorak prostate i kada otkrije mikroskopski zloćudne stanice prostate
• Stadij II ili B Rak prostate je uznapredovao ili nije narastao izvan tkiva prostate
• Stadij III ili C Rak prostate je narastao izvan tkiva prostate, najčešće u sjemene mjehuriće koji se nalaze izvan i uz prostatu ali nije metastazirao u okolne limfne čvorove
• Stadij IV ili D Rak prostate je izvan prostate i metastazirao je u okolne limfne čvorove i ili udaljene organe, kosti, pluća
Rekurentni rak prostate je bolest koja se vratila u prostati, okolnom tkivu ili udaljenim organima nakon terapije i početnog zaliječenja.
Liječenje raka prostate
 Za pravilni odabir načina liječenja raka prostate potrebno je razmotriti nekoliko faktora. Stupanj diferenciranosti raka ( stupanj promijenjenosti zloćudnih stanica prostate), zatim stadij bolesti tj. raširenost bolesti , je li bolest lokalizirana ili ima okolne ili udaljene metastaze), zatim dob bolesnika i tegobe koje ima kao posljedicu bolesti.Nakon sagledavanja svih navedenih činjenica liječnici urolozi u konzultaciji s onkolozima i specijalistima nuklearne medicine , primijenit će liječenje ukoliko je potrebno primjenom različitih metoda. Terapija može biti kirurška, terapija radijacijom (radioterapija, zračenje) ili hormonalna terapija, ponekad kombinacija antiandrogenih hormona i citostatika. Svi navedeni postupci su metode liječenja prostate koji se mogu primjenjivati samostalno ili kombinirano.
Za pravilni odabir načina liječenja raka prostate potrebno je razmotriti nekoliko faktora. Stupanj diferenciranosti raka ( stupanj promijenjenosti zloćudnih stanica prostate), zatim stadij bolesti tj. raširenost bolesti , je li bolest lokalizirana ili ima okolne ili udaljene metastaze), zatim dob bolesnika i tegobe koje ima kao posljedicu bolesti.Nakon sagledavanja svih navedenih činjenica liječnici urolozi u konzultaciji s onkolozima i specijalistima nuklearne medicine , primijenit će liječenje ukoliko je potrebno primjenom različitih metoda. Terapija može biti kirurška, terapija radijacijom (radioterapija, zračenje) ili hormonalna terapija, ponekad kombinacija antiandrogenih hormona i citostatika. Svi navedeni postupci su metode liječenja prostate koji se mogu primjenjivati samostalno ili kombinirano.
Operacija prostate (kiruški način liječenja)
Operacija prostate se primijenjuje kod ranijih stadija raka prostate. Vaš urolog će Vam predložiti parcijalno (djelomično) odstranjenje prostate ili potpuno odstranjenje prostate. Danas se sve više napušta mogućnost djelomičnog odstranjenja prostate kirurškim putem, a urolozi su skloniji totalnoj prostatektomiji (potpunom kirurškom odstranjuju prostate). Danas postoji nekoliko vrsta operativnih zahvata:
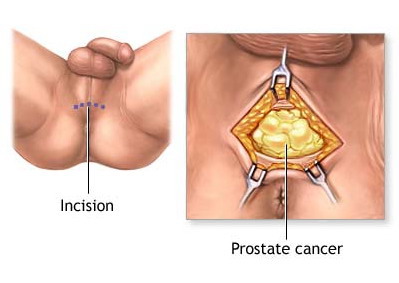 Radikalna perinealna prostatektomija Operacija se izvodi u općoj anesteziji a rez se nalazi, a time i kirurški pristup prostati, između skrotuma (mošnje) i anusa (čmara). Ovaj zahvat je minimalno invazivan, a posebno se primijenjuje kod adipoznijih (debljih) osoba. Međutim ovim zahvatom ne mogu se odstraniti regionalni (okolni) limfni čvorovi.
Radikalna perinealna prostatektomija Operacija se izvodi u općoj anesteziji a rez se nalazi, a time i kirurški pristup prostati, između skrotuma (mošnje) i anusa (čmara). Ovaj zahvat je minimalno invazivan, a posebno se primijenjuje kod adipoznijih (debljih) osoba. Međutim ovim zahvatom ne mogu se odstraniti regionalni (okolni) limfni čvorovi.
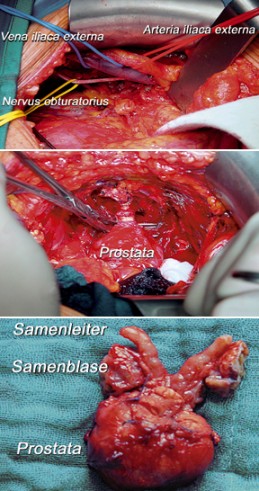 Radikalna retropubična prostatektomija, Operacija se radi u općoj anesteziji, rezom na trbušnoj stijenci a ovom operacijom odstranjuje se u potpunosti cijela prostata. Rez kod ovog kirurškog zahvata nalazi se 2,5 cm iznad penisa. On se primijenjuje zbog dva razloga. Kada se želi odstraniti cijela prostata, ali je potrebno odstraniti i regionalne (okolne limfne čvorove, sjemene mjehuriće) oko prostate. Drugi razlog je što kod ove radikalne prostatektomije (potpunog odstranjenja prostate) ovim zahvatom najlakše je sačuvati okolne periferne živce koji kontroliraju mokrenje i erekciju.
Radikalna retropubična prostatektomija, Operacija se radi u općoj anesteziji, rezom na trbušnoj stijenci a ovom operacijom odstranjuje se u potpunosti cijela prostata. Rez kod ovog kirurškog zahvata nalazi se 2,5 cm iznad penisa. On se primijenjuje zbog dva razloga. Kada se želi odstraniti cijela prostata, ali je potrebno odstraniti i regionalne (okolne limfne čvorove, sjemene mjehuriće) oko prostate. Drugi razlog je što kod ove radikalne prostatektomije (potpunog odstranjenja prostate) ovim zahvatom najlakše je sačuvati okolne periferne živce koji kontroliraju mokrenje i erekciju.
Laparoskopska prostatektomija i Robot -assisted laparoscopic radical prostatectomy (RALRP) Operacija se izvodi u općoj anesteziji s nekoliko malih rezova na trbušnoj stijeci. Kroz jedan od malih rezova uvodi se u trbušnu šupljinu laparoskop uz pomoć kojeg urolog pod kontrolom oka kirurški odstranjuje prostatu. Kod klasične laparoskopije urolog uz pomoć instrumenata izvodi operaciju, dok kod robotske laparoskopije operativni zahavat izvodi uređaj koji je spojen s laparoskopom kojim upravlja urolog s jedne konzole. Studije su pokazale da u konačnici klasična retropubična prostatektomija i laparoskopska (kirurška ili robotska) imaju slične rezultate izliječenja i postoperativne komplikacije (urinarna inkontinencija i seksulana disfunkcija).
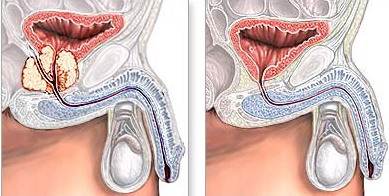 Transuretralna resekcija prostate (TURP) Operacija se izvodi u lokalnoj anesteziji, uvođenjem cistoskopa kroz mokraćnu cijev i uz pomoć kirurških instrumenata odstranjuje se tumorsko tkivo ukoliko je dostupno ovim načinom operativnog zahvata. Ova kirurška metoda odstranjuje samo tumor, a ne cijelu prostatu.
Transuretralna resekcija prostate (TURP) Operacija se izvodi u lokalnoj anesteziji, uvođenjem cistoskopa kroz mokraćnu cijev i uz pomoć kirurških instrumenata odstranjuje se tumorsko tkivo ukoliko je dostupno ovim načinom operativnog zahvata. Ova kirurška metoda odstranjuje samo tumor, a ne cijelu prostatu.
Krioterapijska operacija (Operacija zaleđivanjem, Chryosurgery) Ovim zahvatom se odstranjuje rak prostate zaleđivanjem tumorskog tkiva. Ovaj zahvat radi se uvođenjem sonde koja se dovodi do prostate u perinalnoj regiji (područje između skrotuma i rektuma). Upotrebom rektalne mikrovalne sonde prostata se smrzava i tako se razaraju stanice raka u prostati. Međutim ovom metodom najčešće dolazi do oštećenja tkiva oko prostate (mokraćnog mjehura) i oštećenja rektuma (završnog debelog crijeva) kao i mišića koji kontroliraju mokrenje. Ovaj zahvat smatra se zahvatom budućnost, a sada je podvrgnut istraživanjima. Smatra se da uvođenjem malih sondi i mogućnost u budućnosti preciznijeg praćenja temperature zaleđivanja će se smanjiti komplikacije. Za sada potrebno je još dosta vremena upornog istraživanja koje će dovesti do usavršavanja ove metode u svrhu smanjenja komplikacija.
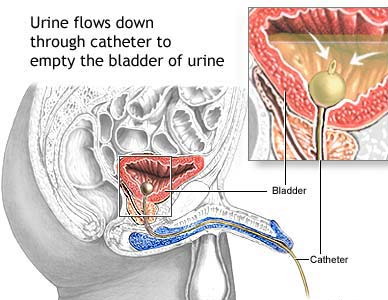 Vrijeme oporavka od operativnog zahvata ovisi o metodi kirurškog liječenja, dobi bolesnika, drugim pridruženim bolestima, debljini. Nakon bilo kojeg od navedenih kirurških zahvata pacijentima se stavlja urinarni (mokraćni) kateter, koji oni nose od 3 dana do 3 tjedna.
Vrijeme oporavka od operativnog zahvata ovisi o metodi kirurškog liječenja, dobi bolesnika, drugim pridruženim bolestima, debljini. Nakon bilo kojeg od navedenih kirurških zahvata pacijentima se stavlja urinarni (mokraćni) kateter, koji oni nose od 3 dana do 3 tjedna.
Komplikacije radikalne operacije prostate:
1) Komplikacije kontrole uriniranja (mokrenja). Nakon operativnog zahvata nekom od prethodno navedenih metoda, moguće je da nekoliko dana ili tjedana postoji inkontinencija, odnosno nemogućnost pravodobnog kontroliranja istjecanja mokraće kroz mokraćnu cijev. Međutim kod najvećeg broja operiranih stanje se nakon nekog vremena poslije operacije poboljšava i mokrenje se počinje uredno kontrolirati. Kod nekih muškaraca međutim trajno nakon operacije imamo inkontinenciju (nevoljno otjecanje mokraće). Kod nekih je to prisutno stalno, to je rijetko, a kod nekih postoji stres inkontinencija, koja se aktivira kod (kašljanja, kihanja, smijanja ili nošenja teških predmeta). Neki od operiranih kada su simptomi inkontinecije jako izraženi, odlaze na ponovnu operaciju koja bi trebala riješiti taj njihov problem.
 2) Erektilna disfunkcija (smanjenje ili gubitak erekcije)
2) Erektilna disfunkcija (smanjenje ili gubitak erekcije)
Moguće je da kod radikalne operacije prostate dođe do oštećenja živaca koji se nalaze obostrano uz prostatu, a kontrolitaju erekciju. Muškarci koji su imali problema s erekcijom prije operacije postoji mogućnost da postanu impotentni nakon radikalne prostatektomije.
3) “Suha ejakulacija ili orgazam”
Kada se u potpunosti odstrani prostata, muškarci mogu imati erekciju i ejakulaciju, ali ne stvara se više mliječna tekućina ili plazma stoga govorimo o “suhom orgazmu muškaraca ili suhoj ejakulaciji”. U toj situaciji ukoliko su kod operacije sačuvani živci za erekciju, muškarac može imati spolni odnos i doživjeti orgazam, ali je neplodan, jer ne može izbacivati sjemenu tekućinu (koja se stvara u prostati), a koja je neophodna za čuvanje i održavanje na životu spermija.
Radijacijska terapija (terapija zračenjem)
Radijacijska terapija (zračenje) je primjena zraka visoke energije koje usmjerene na tumorsko ili metastatsko tkivo uništavaju zloćudne stanice. U početnim stadijima bolesti niskog G (Gleason skala) stupnja raka prostate, radijacija (terapija zračenjem) može se koristiti umjesto kirurškog liječenja. U uznapredovalijim stadijima bolesti i kod slabije diferenciranih stanica raka (veći G stupanj) najprije se primijeni kirurška terapija, a nakon operacije terapija zračenjem. U uznapredovalim stadijima bolesti, kada se bolest proširila najčešće na kosti, koristi se zračenje kao palijativni zahvat (zahvat koji smanjuje tumorsku masu i smanjuje simptome bolesti ali bolest se ne može izliječiti), a primjenjuje se najčešće za smanjenje bolova.
Liječnici (specijalisti nuklarne medicine) koriste dvije metode liječenja radijacijom (zračenjem):
• Vanjska radijacija
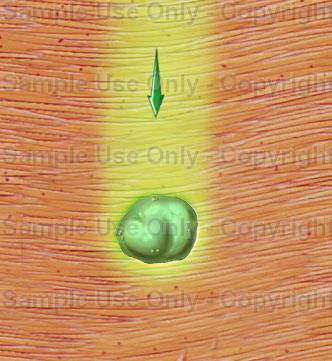 Izvor zračenja dolazi iz velikog aparata koji se nalazi u prostoriji u kojoj se izvodi terapija, a zrake kojima se izvodi zračenje usmjerene su preko kože iz više smjerova, s vanjske strane tijela na željeno mjesto zračenja. Prije samog zračenja liječnik obilježava posebnom bojom polje zračenja na koži tijela, koje mora biti vidljivo cijelo vrijeme tijekom kojeg bolesnik odlazi na zračenje. Ovaj način liječenja zračenjem obično se provodi 5 dana u tjednu i najčešće traje nekoliko tjedana. Vanjsko, izvantjelesno (ekstrakoropralno) zračenje koristi se kada se tumor proširio ili kada se koristi za palijativnu terapiju (terapija koja samo smanjuje simptome, najčešće bol, zbog mestastaza u kostima). Terapija zračenjem dovodi do uništavanja tkiva kroz koje zrake prolaze (koža, organi u zdjelici, mokraćni mjehur, crijeva.) Posljedice ovog zračenja su crvenilo i upalne promjene na koži, zatim učestalo mokrenje, pečenje kod mokrenja, proljevi.
Izvor zračenja dolazi iz velikog aparata koji se nalazi u prostoriji u kojoj se izvodi terapija, a zrake kojima se izvodi zračenje usmjerene su preko kože iz više smjerova, s vanjske strane tijela na željeno mjesto zračenja. Prije samog zračenja liječnik obilježava posebnom bojom polje zračenja na koži tijela, koje mora biti vidljivo cijelo vrijeme tijekom kojeg bolesnik odlazi na zračenje. Ovaj način liječenja zračenjem obično se provodi 5 dana u tjednu i najčešće traje nekoliko tjedana. Vanjsko, izvantjelesno (ekstrakoropralno) zračenje koristi se kada se tumor proširio ili kada se koristi za palijativnu terapiju (terapija koja samo smanjuje simptome, najčešće bol, zbog mestastaza u kostima). Terapija zračenjem dovodi do uništavanja tkiva kroz koje zrake prolaze (koža, organi u zdjelici, mokraćni mjehur, crijeva.) Posljedice ovog zračenja su crvenilo i upalne promjene na koži, zatim učestalo mokrenje, pečenje kod mokrenja, proljevi.
• Unutarnja radijacija (brahiterapija), zračenje kratkog dometa
Izvor zračenja (radijacijski implantat) koji odašilje kratke radijacijske zrake stavlja se u tkivo koje je zahvaćeno rakom i koje treba zračiti, a primijenjuje se načešće nakon operativnog zahvata kako bi se spriječilo širenje eventualno preostalih zloćudnih stanica nakon operacije. Ovakvi izvori zračenja bezopasni su i ne odstranjuju se nakon stavljanja tj. implantacije na mjesto radijacijskog djelovanja. Komplikacije nakon brahiterapije su znatno manje i rjeđe od vanjskog zračenja. Najčešća komplikacija je inkontinencija, nemogućnost voljnog kontroliranja mokrenja. Oba načina zračenja (vanjsko i unutarnje) dovode do impotencije.
Hormonalna terapija
 Hormonalnom terapijom sprečava se daljni rast i razmnožavanje zloćudnih stanica u prostati, djelovanjem na stvaranje muškog splnog hormona testosterona, a 80 % raka prostate je hormonalno ovisno o tom muškom spolnom hormonu. Testosteron se luči u testisima stimulacijom LH (luteinizirajućeg hormona) koji se luči iz hipofize (na mozgu), a zatim se djelovanjem alfa 5 reduktaze (enizma) koji pretvara testosteron u aktivni oblik dihidrotestosteron (DHES), može pokrenuti ili podržavati stvaranje zloćudnih stanica u prostati. Blokada stvaranja ovog stimulirajućeg hormona (DHES) može se blokirati hormonalim lijekovima (antiandrogenim hormonima) ili operativnim odstranjenjem testisa u kojima se testosteron stvara (orhidektomijom).
Hormonalnom terapijom sprečava se daljni rast i razmnožavanje zloćudnih stanica u prostati, djelovanjem na stvaranje muškog splnog hormona testosterona, a 80 % raka prostate je hormonalno ovisno o tom muškom spolnom hormonu. Testosteron se luči u testisima stimulacijom LH (luteinizirajućeg hormona) koji se luči iz hipofize (na mozgu), a zatim se djelovanjem alfa 5 reduktaze (enizma) koji pretvara testosteron u aktivni oblik dihidrotestosteron (DHES), može pokrenuti ili podržavati stvaranje zloćudnih stanica u prostati. Blokada stvaranja ovog stimulirajućeg hormona (DHES) može se blokirati hormonalim lijekovima (antiandrogenim hormonima) ili operativnim odstranjenjem testisa u kojima se testosteron stvara (orhidektomijom).
Hormonalna terapija dakle obuhvaća: hormonalne lijekove i kirurško smanjenje testosterona (orhidektomijom)
• Hormonalni lijekovi
• Luteinizirajući-otpuštajući hormon agonist: Ovi lijekovi blokiraju stvaranje testosterona u testisima.Najpoznatija generička imena su leuprolid i goserelin .
• Antiandrogeni: Ovi lijekovi blokiraju djelovanje muških spolnih hormona .Neki od njih su bicalutamide, nilutamide
• Drugi lijekovi: Neki od lijekova djeluju na adrenalnu žlijezdu na stvaranje testosterona (ketoconazol i aminoglutethimide)
• Kirurško smanjenje lučenja testosterona (orhidektomija) Ovom kirurškom metodom uklanjaju se testisi koji stavraju testosteron i na taj način smanjuje se lučenje tetsosterona.
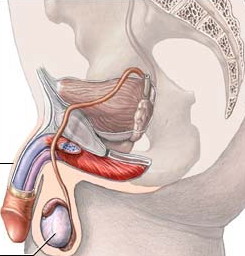 Terapijom LH-RH agonistima bitno se smanjuje lučenje testosterona jer se ono ovim hormonalnim mehanizmom (hipotalamus-hipofiza-testisi) najviše luči. Manju količinu testosterona stvara adrenalna žlijezda. Ponekad se kombiniraju LH-RH agonisti i antiandogeni lijekovi uz ili bez operacije kako bi se u potpunosti spriječilo lučenje testosterona. Međutim studije nisu pokazale bolje rezultate liječenja i duže preživljenje ukoliko se ova metoda primjeni, a prisutna je totalna androgena blokada (blokada stvaranja testosterona) koja je zatim povezana s brojnim nepoželjnim posljedicama (impotencija, depresija, značajno smanjenje kvalitete života).
Terapijom LH-RH agonistima bitno se smanjuje lučenje testosterona jer se ono ovim hormonalnim mehanizmom (hipotalamus-hipofiza-testisi) najviše luči. Manju količinu testosterona stvara adrenalna žlijezda. Ponekad se kombiniraju LH-RH agonisti i antiandogeni lijekovi uz ili bez operacije kako bi se u potpunosti spriječilo lučenje testosterona. Međutim studije nisu pokazale bolje rezultate liječenja i duže preživljenje ukoliko se ova metoda primjeni, a prisutna je totalna androgena blokada (blokada stvaranja testosterona) koja je zatim povezana s brojnim nepoželjnim posljedicama (impotencija, depresija, značajno smanjenje kvalitete života).
Hormonalna terapija nije za dugogodišnju terapiju u većini oboljelih. Stvara se naime rezistencija na djelovanje lijeka i liječnici koji prate oboljelog primijećuju da se nakon nekoliko godina javlja ponovljeni (recidivirajući karcinom prostate) bez obzira na razinu testosterona. Stoga ovaj oblik hormonalne terapije (bez obzira je li medikamentozni ili kirurški) trebao bi se kombinirati s drugim metodama liječenja.
Nepoželjne posljedice hormonalne terapije. Hormonalni lijekovi: LH-RH agonisti mogu izazivati povraćanje, mučninu, proljev, osjećaj navale vrućine u glavu, smanjenje libida tj. potencije.
Antiandrogeni hormoni mogu dovesti do oštećenja jetre. Simptomi su bolovi u gornjem abdomenu, češće pod desnim rebrenim lukom, žute bjeloočnice, taman urin, svrbež po koži.
Terapija hormonalnim lijekovima koji smanjuju razinu testosterona, nisu efikasni za dugotrajnu primjenu. Njihovom primjenom javlja se rezistencija tj otpornost na pozitivne učinke terapije, stoga takvo liječenje treba kombinirati s drugim metodama liječenja.
Kirurško smanjenje testosterona ( orchidectomia)
 Uklanjanje obaju sjemenika (testisa) znatno smanjuje razinu testosterona u krvi, međutim za neke muškarce nije metoda prihvatljiva zbog loših fizičkih i psihičkih učinaka. Medicinski gledano ima puno prednosti pred hormonalnim liječenjem lijekovima: ima dugotrajniji efekt na smanjenje testosterona u krvi, jeftiniji je, ne mora se ponavljati, bolesnik ne mora dugo ostati u bolnici nakon zahvata, zahvat je jednostavan.
Uklanjanje obaju sjemenika (testisa) znatno smanjuje razinu testosterona u krvi, međutim za neke muškarce nije metoda prihvatljiva zbog loših fizičkih i psihičkih učinaka. Medicinski gledano ima puno prednosti pred hormonalnim liječenjem lijekovima: ima dugotrajniji efekt na smanjenje testosterona u krvi, jeftiniji je, ne mora se ponavljati, bolesnik ne mora dugo ostati u bolnici nakon zahvata, zahvat je jednostavan.
Kemoterapija
Ova metoda liječenja raka prostate dovodi do uništenja rapidnog rasta zloćudnih stanica. Ovaj način terapije koristi se kada se radi o hormonalno neovisnom raku prostate , kojih ima oko 20 %, ili kod oboljelih u kasnijem stadiju bolesti.
Kada se rak prostate kasno otkrije a muškarac je mlađi od 60 godina ili kada unatoč svim danas dostupnim metodama liječenje ne uspijemo zaustaviti napredovanje bolesti, tada dolazi do proširenog ili poodmaklog raka prostate. Zloćudne stanice kada se bolest počne širiti naprije odlaze u regionalne limfne čvorove, sjemene mjehuriće i ponekad mjehur. Iz mjehura može se proširiti na mokraćovode i dovesti do smanjenja funkcije bubrega koja u konačnici dovodi do prestanka rada bubrega tj. uremije-porasta dušikovih spojeva u krvi. Prostata daje udaljene metastaze najčešće u kosti i to zdjelice, ali može zahvatiti i bilo koju kost, može se proširiti u rektum (završno debelo crijevo). Metastaziranje u kostima dovodi do nepodnošljivih bolova koji se smiruju jakim, najčešće opijatnim analgeticima ili zračenjem zahvaćene kosti. Osim bolova metastaze u kostima mogu toliko “pojesti” kost ako izazovu patološku, spontanu frakturu kod najmanjeg pokreta. Prostata zatim može metastazirati i u mozak. Simptomi oboljelog tada ovise o regiji mozga koja je zahvaćena.Najčešći simptomi su dezorjentiranost, konfuznost, epileptički napadaji.
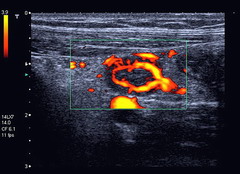
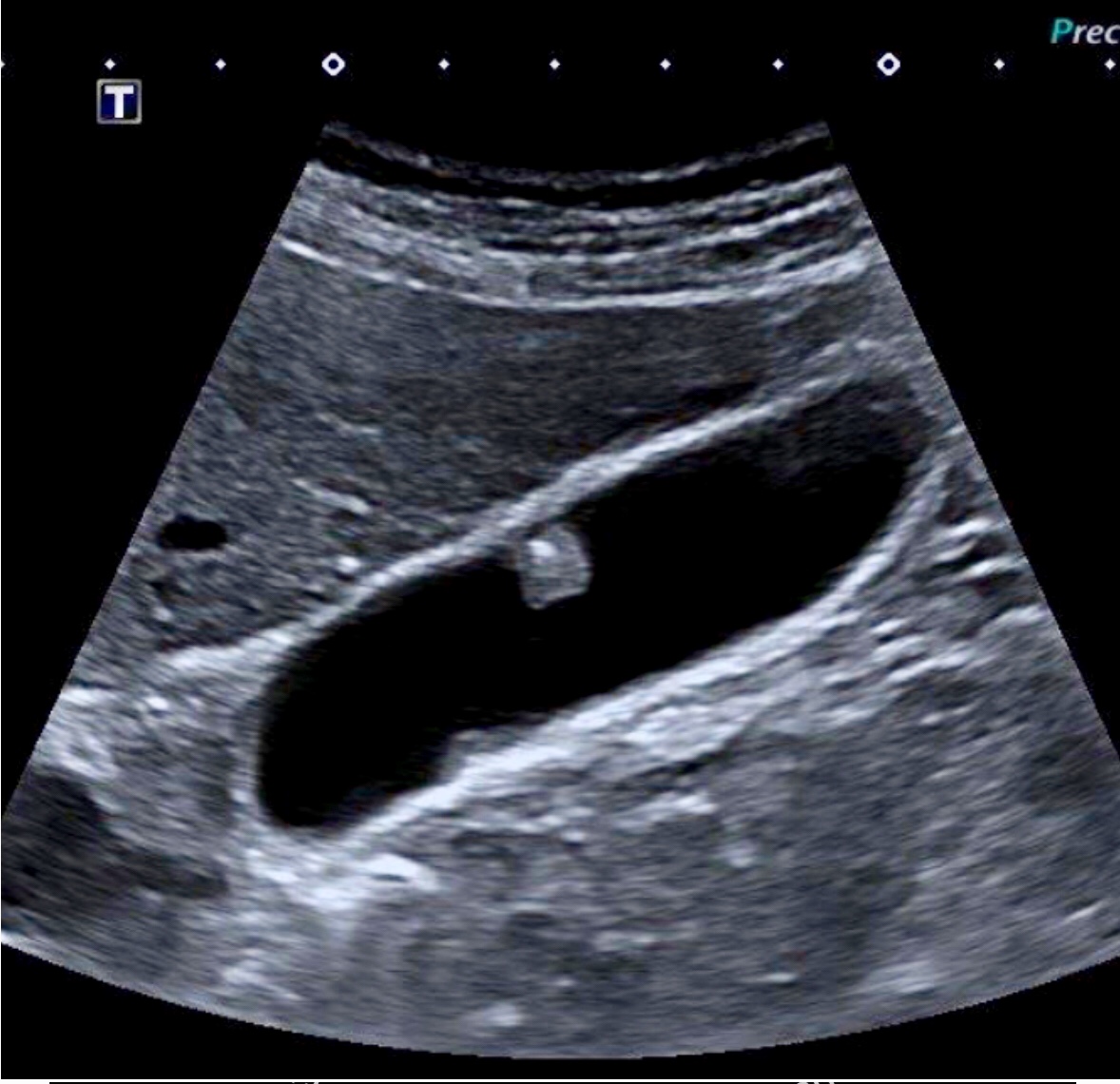
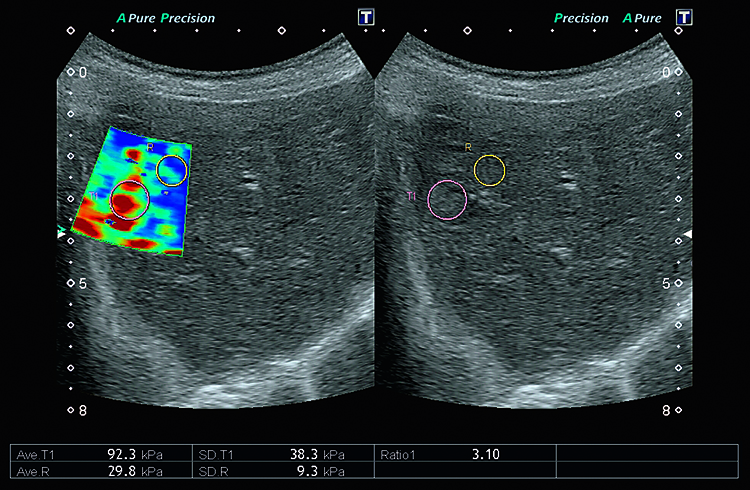
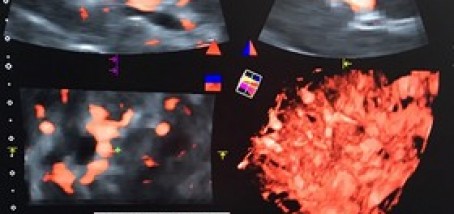
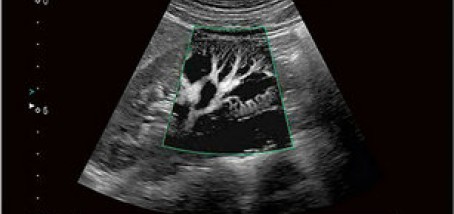
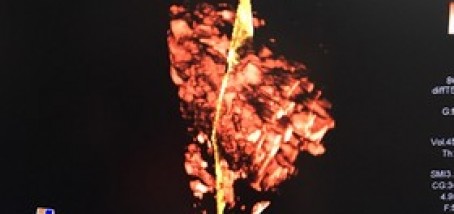
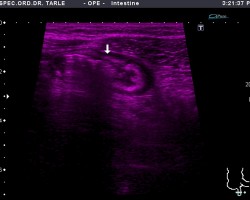 Na slici 1. vidljiva je "upala slijepog crijeva" power dopler ultrazvukom (vidljiva je izrazita prokrvljenost upaljene stjneke "slijepog crijeva"). Na slici 2. vidljiva je upala "slijepog crijeva"; zadebljana stjenka slijepog crijeva sa zarobljenim sadržajem "fekolitom" u slijepom crijevu , u programu elstografije kolor dopler uređajem.
Na slici 1. vidljiva je "upala slijepog crijeva" power dopler ultrazvukom (vidljiva je izrazita prokrvljenost upaljene stjneke "slijepog crijeva"). Na slici 2. vidljiva je upala "slijepog crijeva"; zadebljana stjenka slijepog crijeva sa zarobljenim sadržajem "fekolitom" u slijepom crijevu , u programu elstografije kolor dopler uređajem.
Akutna upala slijepog crijeva dogodi se u trenutku začepljenja lumena crvuljka fekolitima (sadržajem hrane i kaše u crijevu), zbog čega zatim dolazi do upale. Crvuljak je mali, poput prsta rudimentarni izdanak u početku debelog crijeva, koji se nalazi na desnoj donjoj strani trbušne šupljine, iznad desne prepone. On nema u sadašnjoj ljudskoj vrsti nikakvu ulogu u fazi razgradnje ili eliminacije ostataka probavljene hrane u crijevu. Na mjestu gdje fekalne mase začepe lumen crvuljka, dođu bakterije koje inače postoje u crijevu i sudjeluju u razgradnji hrane. Puno puta u našem životu se najvjerojatnije dogodi da fekalne mase uđu u crvuljak, ali one ipak peristaltikom crijeva budu izbačene iz lumena crijeva. Kada se to ne dogodi, dolazi do upale stijenke crijeva i ulasku bakterija koje podržavaju i pogoršavaju upalu, dovodeći do razvoja klasične kliničke slike akutne upale slijepog crijeva.
Simptomi
 Bolesnici koji imaju akutnu upalu “slijepog crijeva” - crvuljka žale se na bolove u desnom donjem dijelu trbuha, desno uz pupak uz osjećaj mučnine, nagona na povraćanje, učestalog mokrenja ponekad i proljeva ili opstipacije. Naravno kod svih bolesnika mogu biti prisutni samo neki od navedenih tegoba, a lokalizacija bolova može biti i na drugim mjestima u trbuhu. Poneki bolesnici, iako rjeđe imaju bolove lijevo od pupka u donjem dijelu leđa ili iznad stidne kosti. Bol je obično trajno prisutna i ne prolazi promjenom položaja tijela, povraćanjem ili proljevom.
Bolesnici koji imaju akutnu upalu “slijepog crijeva” - crvuljka žale se na bolove u desnom donjem dijelu trbuha, desno uz pupak uz osjećaj mučnine, nagona na povraćanje, učestalog mokrenja ponekad i proljeva ili opstipacije. Naravno kod svih bolesnika mogu biti prisutni samo neki od navedenih tegoba, a lokalizacija bolova može biti i na drugim mjestima u trbuhu. Poneki bolesnici, iako rjeđe imaju bolove lijevo od pupka u donjem dijelu leđa ili iznad stidne kosti. Bol je obično trajno prisutna i ne prolazi promjenom položaja tijela, povraćanjem ili proljevom.
Dobne skupine oboljelih
 Najčešće se upala crvuljka događa u djece ili ranim dvadesetim godinama života, ali nema pravila. Može se javiti u bilo kojoj dobi. Nešto je statistički češća u muškaraca. Međutim statistika ne smije zavarati liječnika jer zbrinjavanje bolesnika s akutnom upalom crvuljka ubraja se u grupu bolesti akutnog abdomena (akutnih bolesti trbušne šupljine), koji se ne liječe lijekovima već operativno. U protivnom ukoliko se bolest ne dijagnosticira pravodobno i ne obavi operativni zahvat, kod razvijene upale tada dolazi do pucanja crvuljka i izljevanja upalnog sadržaja u trbušnu šupljinu. Tada obično dolazi do upale potrbušnice (peritonitisa) koji može ozbiljno ugroziti zdravstveno stanje bolesnika, jer može dovesti do sepse (generaliziranog širenja lokalne upale po cijelom tijelu), koje može završiti smrću.
Najčešće se upala crvuljka događa u djece ili ranim dvadesetim godinama života, ali nema pravila. Može se javiti u bilo kojoj dobi. Nešto je statistički češća u muškaraca. Međutim statistika ne smije zavarati liječnika jer zbrinjavanje bolesnika s akutnom upalom crvuljka ubraja se u grupu bolesti akutnog abdomena (akutnih bolesti trbušne šupljine), koji se ne liječe lijekovima već operativno. U protivnom ukoliko se bolest ne dijagnosticira pravodobno i ne obavi operativni zahvat, kod razvijene upale tada dolazi do pucanja crvuljka i izljevanja upalnog sadržaja u trbušnu šupljinu. Tada obično dolazi do upale potrbušnice (peritonitisa) koji može ozbiljno ugroziti zdravstveno stanje bolesnika, jer može dovesti do sepse (generaliziranog širenja lokalne upale po cijelom tijelu), koje može završiti smrću.
Dijagnostika
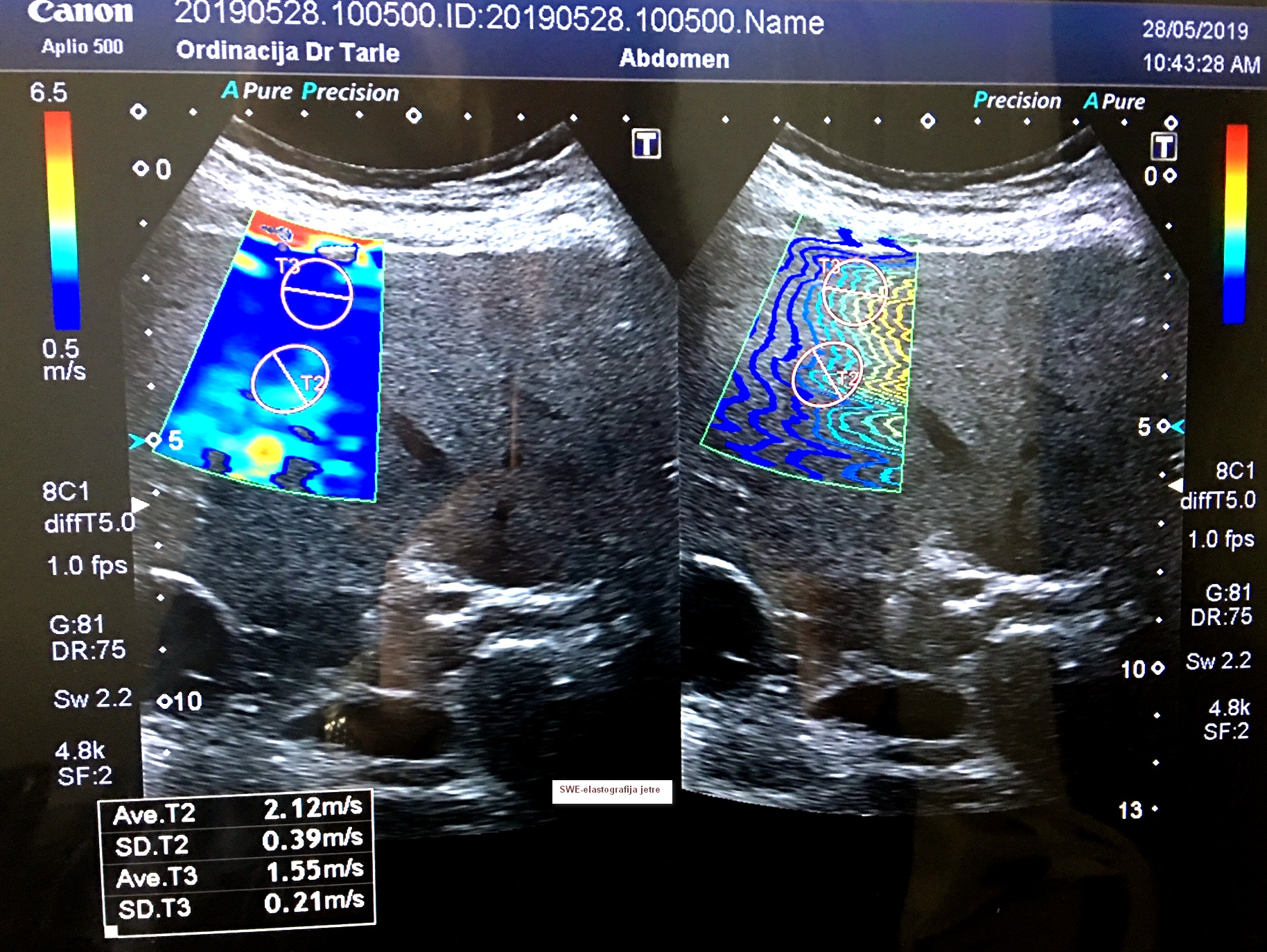
Nekada se upala slijepog crijeva dijagnosticirala kliničkim pregledom (anamneza, palpacija trbušne šupljine, mjerenjem tjelesne temperature pod pazuhom i u crijevu, zatim određivanjem leukocita u krvi).  Danas uz sve navedene dijagnostičke preglede može se učiniti i ultrazvuk trbušne šupljine, u kojem se mogu isključiti svi drugi eventualni uzroci sličnih tegoba u trbušnoj šupljini i može se sa sigurnošću uz pomoć kolor dopler ultrazvuka slijepog crijeva prikazati upaljeno “slijepo crijevo” (crvuljak). Velika je prednost upotrebe ultrazvuka s kolor doplerom u razlučivanju akutnih bolova u trbušnoj šupljini, jer u konkretnom primjeru akutne upale “slijepog crijeva” leukociti u krvi koji su bili nekad gotovo isključivi dijagnostički znak hoće li se operirati ili čekati, sada se pregledom ultrazvukom ovo čekanje do operativnog zahvata i pucanje upaljenog slijepog crijeva može na vrijeme izbjeći. U ordinaciji sam osobno imala iskustva s upalama slijepog crijeva različitih lokalizacija i ne baš tipičnim simptomima koji su bili karakterizirani urednom tjelesnom temperaturom i bez povišenih leukocita i neutrofila u krvnoj slici, a ipak se na kolor dopleru vidjela zadebljana stijenka “slijepog crijeva”. Upala se prikazala kao pojačana prokrvljenost u zadebljanoj stijenci crijeva s nepokretnim sadržajem u proširenom lumenu (unutrašnjosti) crijeva.
Danas uz sve navedene dijagnostičke preglede može se učiniti i ultrazvuk trbušne šupljine, u kojem se mogu isključiti svi drugi eventualni uzroci sličnih tegoba u trbušnoj šupljini i može se sa sigurnošću uz pomoć kolor dopler ultrazvuka slijepog crijeva prikazati upaljeno “slijepo crijevo” (crvuljak). Velika je prednost upotrebe ultrazvuka s kolor doplerom u razlučivanju akutnih bolova u trbušnoj šupljini, jer u konkretnom primjeru akutne upale “slijepog crijeva” leukociti u krvi koji su bili nekad gotovo isključivi dijagnostički znak hoće li se operirati ili čekati, sada se pregledom ultrazvukom ovo čekanje do operativnog zahvata i pucanje upaljenog slijepog crijeva može na vrijeme izbjeći. U ordinaciji sam osobno imala iskustva s upalama slijepog crijeva različitih lokalizacija i ne baš tipičnim simptomima koji su bili karakterizirani urednom tjelesnom temperaturom i bez povišenih leukocita i neutrofila u krvnoj slici, a ipak se na kolor dopleru vidjela zadebljana stijenka “slijepog crijeva”. Upala se prikazala kao pojačana prokrvljenost u zadebljanoj stijenci crijeva s nepokretnim sadržajem u proširenom lumenu (unutrašnjosti) crijeva. 
Na slici može se vidjeti kako izgleda upaljeno i pojačano prokrvljeno “slijepo crijevo” - crvuljak
Uvijek sam se pitala zašto se simptomi u akutnoj upali slijepog crijeva toliko razlikuju kod pojedinih bolesnika. Jedan od odgovora je da kod svakoga upala počinje drugačijom konzistencijom (čvrstoćom) fekalnih masa, zatim svi imamo drugačiji prag boli i zbog mogućih drugih poremećaja organa u trbušnoj šupljini lokalizacija (mjesto boli i širenja boli) može biti malo drugačije, a i simptomi ovise o dobi u kojoj se upala razvija. Zatim većina naših bolesnika kod nastupa bolova, počinju samostalno uzimati neke analgetike (sredstva protiv bolova) kao Baralgin, Volatren, Spasmex, Neofen i slična što je naravno pogrešno. Savjet liječnika je; kod nastupa prethodno navedenih bolova u trbuhu i gore navedenih simptoma treba popiti čaj, najbolje crni čaj, treba biti na dijeti dvopek, preprženi kruh, pojesti ukoliko možete kuhanu rižu. Ukoliko se bol za koji sat ne smiri nego se simptomi održavaju ili pogošavaju treba se javiti liječniku. U ovakvim situacijama ne uzimajte sredstva protiv bolova, a osobito ako nikada ranije niste imali slične bolove ili simptome jer tada liječniku kojem se javljate otežavate pregled i zaključivanje o čemu se radi.
Liječenje
 Nakon dijagnosticiranja upale “slijepog crijeva” terapija je operativna. Ima situacija kada se utvrdi upala slijepog crijeva ali postoje naznake kako će se sama upala spontano smiriti. To možemo nazvati (subakutnom) ili tinjajućom upalom koju bi također trebalo odmah riješiti operacijom. Međutim mnogi kirurzi nisu tome skloni, a bolesnici jedva čekaju da ih se ne operira i tako se bolest privremeno primiri. Iz iskustva sam vidjela da gotovo svaka ovakva spontano ili antibioticima zaliječena akutna upala slijepog crijeva završi ponovnom upalom kroz nekoliko mjeseci. Najčešće, međutim tada je vrijeme koje je neophodno za operaciju slijepog crijeva koje nam stoji na raspolaganju kraće i dolazi kroz manji broj sati od ponovljene upale crvuljka do pucanja stijenke crijeva i komplikacija. Osobito na moguće ponovne upale crvuljka treba misliti i rješavati ih odmah kod prve upale operativno, kod osoba koje žive udaljene od bolnica, zatim kod osoba koje obavljaju terenski posao udaljen od zdravstvenih ustanova ili kod ljudi koji žive na otocima.
Nakon dijagnosticiranja upale “slijepog crijeva” terapija je operativna. Ima situacija kada se utvrdi upala slijepog crijeva ali postoje naznake kako će se sama upala spontano smiriti. To možemo nazvati (subakutnom) ili tinjajućom upalom koju bi također trebalo odmah riješiti operacijom. Međutim mnogi kirurzi nisu tome skloni, a bolesnici jedva čekaju da ih se ne operira i tako se bolest privremeno primiri. Iz iskustva sam vidjela da gotovo svaka ovakva spontano ili antibioticima zaliječena akutna upala slijepog crijeva završi ponovnom upalom kroz nekoliko mjeseci. Najčešće, međutim tada je vrijeme koje je neophodno za operaciju slijepog crijeva koje nam stoji na raspolaganju kraće i dolazi kroz manji broj sati od ponovljene upale crvuljka do pucanja stijenke crijeva i komplikacija. Osobito na moguće ponovne upale crvuljka treba misliti i rješavati ih odmah kod prve upale operativno, kod osoba koje žive udaljene od bolnica, zatim kod osoba koje obavljaju terenski posao udaljen od zdravstvenih ustanova ili kod ljudi koji žive na otocima.
Na ovoj web stranici pod rubrikom "Usluge" možete detaljnije pročitati o načinima dijagnostike opisanih bolesti s primjerima bolesnika koji su pregledani u mojoj ordinaciji.
Za sve dodatne upite i informacije, izvolite nazvati na tel. 01 48 40 813 (8-19 h), subotom (8-12 h) ili izvolite poslati upit klikom na e-mail; ultrazvuk.tarle@gmail.com
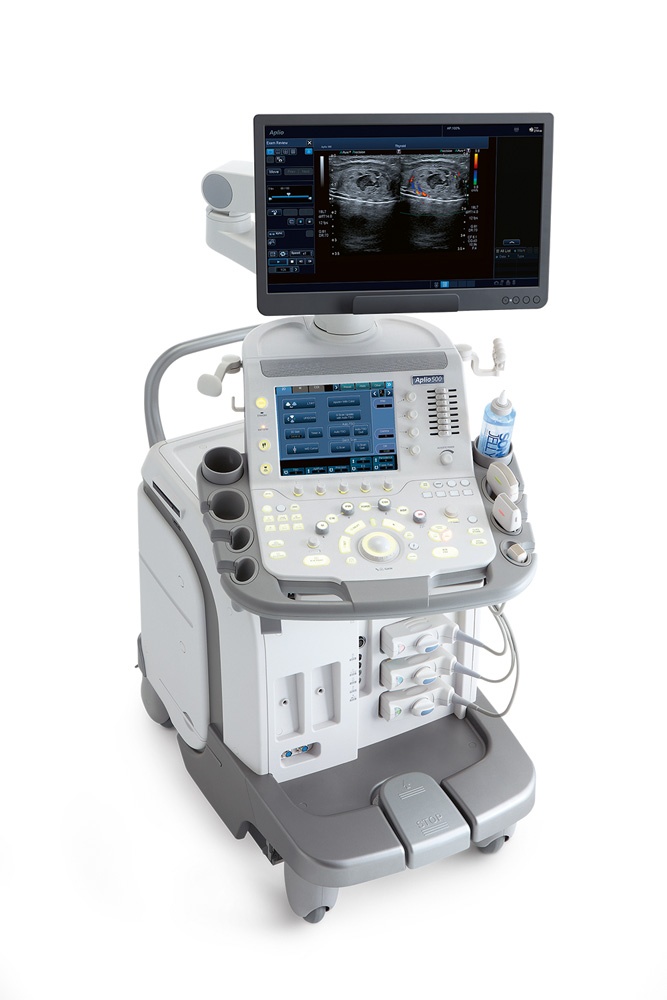
Dobro došli na stranice Specijalističke ordinacije Obiteljske medicine s dijagnostikom kojoj vjerni pacijenti ukazuju povjerenje od 1991. godine.
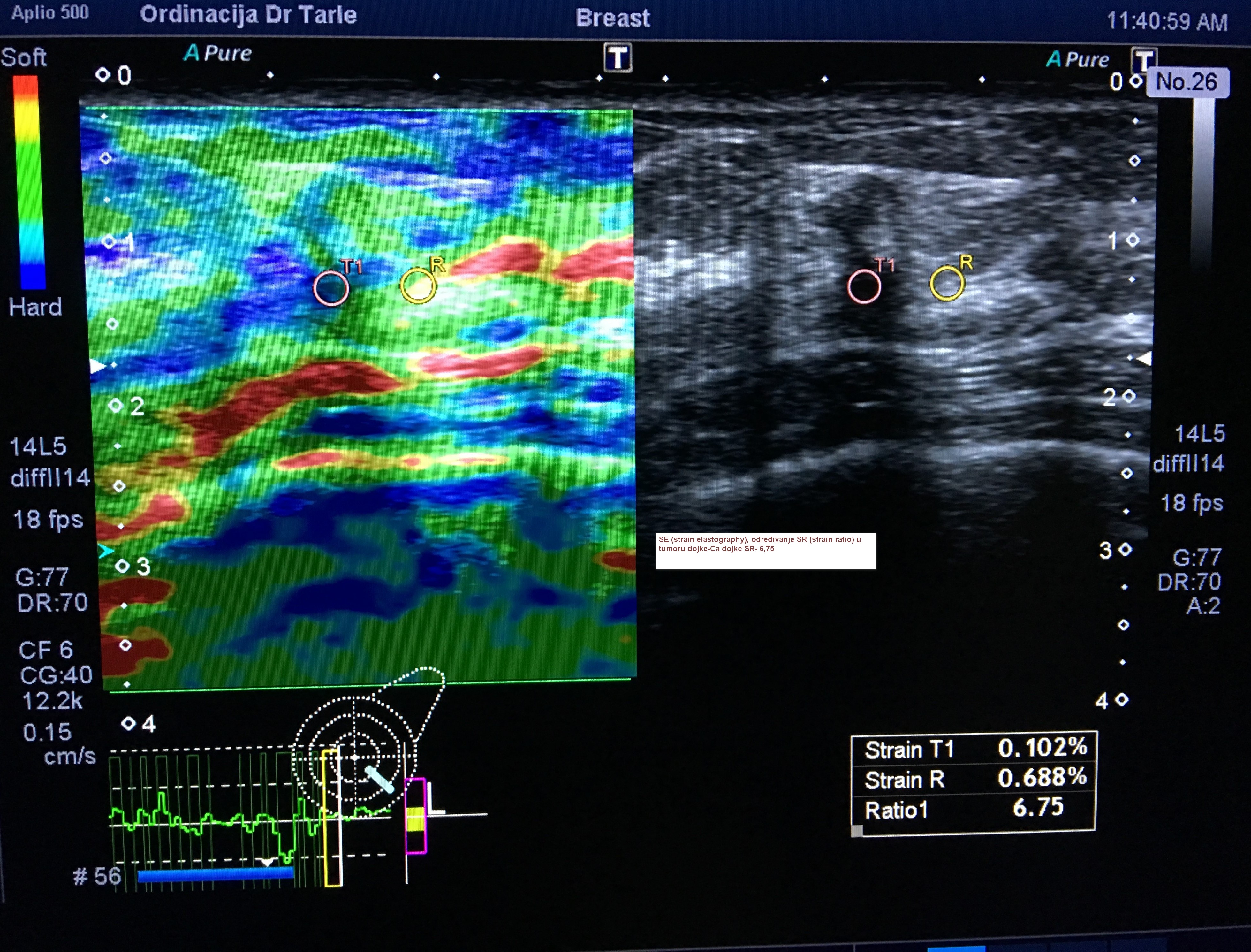
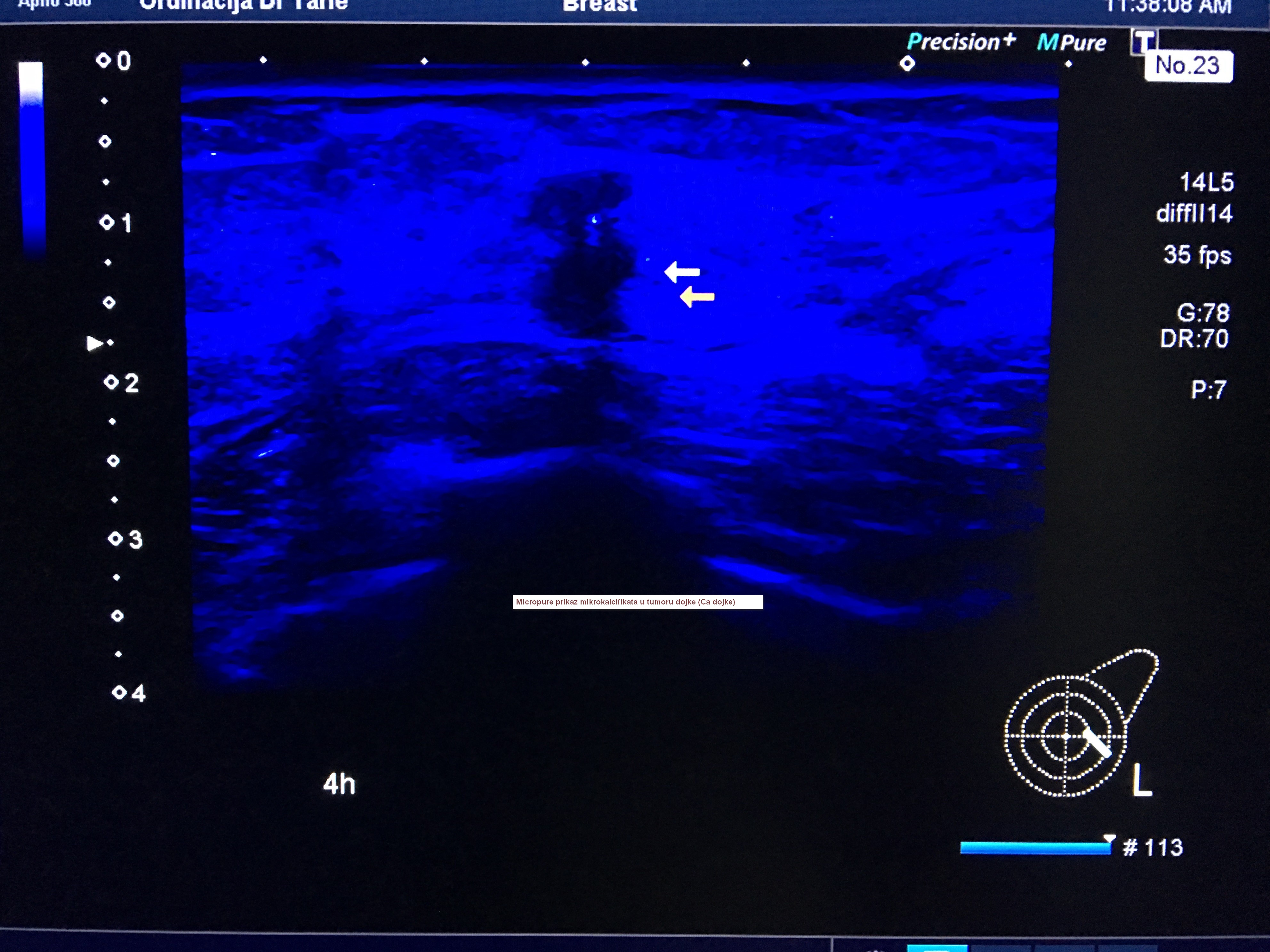
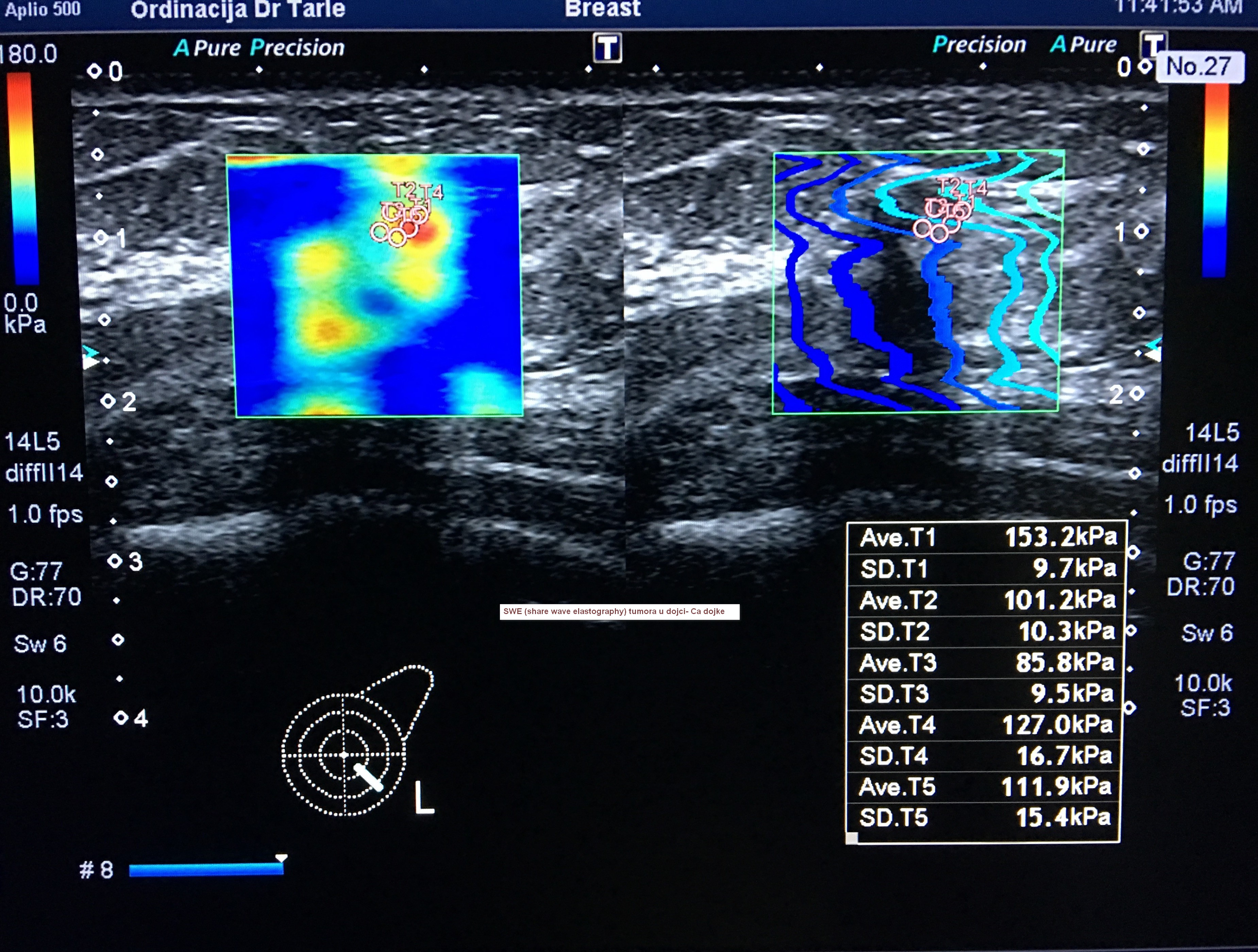
U ordinaciji se odnedavno radi kolor dopler ultrazvučna dijagnostika s elastografijom, na najsuvremenijem 3D/4D kolor dopler uređaju Canon-Toshiba Aplio 500 Platinum, koji svojim novim tehničkim mogućnostima omogućava još bolju dijagnostičku obradu abdomena, vrata sa štitnjačom, dojki i krvnih žila. Inovativna rješenja koja ovaj uređaj pruža, uz znatno poboljašnje kristalnije i jasnije ultrazvučne slike s prikazom brojnih detalja, znatno više nego do sada, zatim najnovija softverska rješenja koja omogućavaju dodatne informacije o eventualnim promjenama u strukturi tkiva svakog od pregledanih organa, olakšavaju liječniku dijagnostičku obradu, koja je za pacijente neinvazivna. Za pola sata ili sat vremena možete saznati što je uzrok Vaših tegoba, rješiti sve nedoumice koje Vas muče, uz savjet liječnika, preporuku terapije ili daljnjeg postupka dijagnostičke obrade ili liječenja. Na jednom mjestu dobit ćete korisne informacije o Vašem zdravlju.Detaljnije o načinu dijagnostike ovim novim kolor dopler uređajem, zatim prednostima u ultrazvučnoj dijagnostici u odnosu na prethodne starije generacije UZV uređaja, moći ćete pročitati na web stranicama ordinacije, gdje se detaljnije opisuje dijagnostika abdomena, vrata, dojki i krvnih žila.
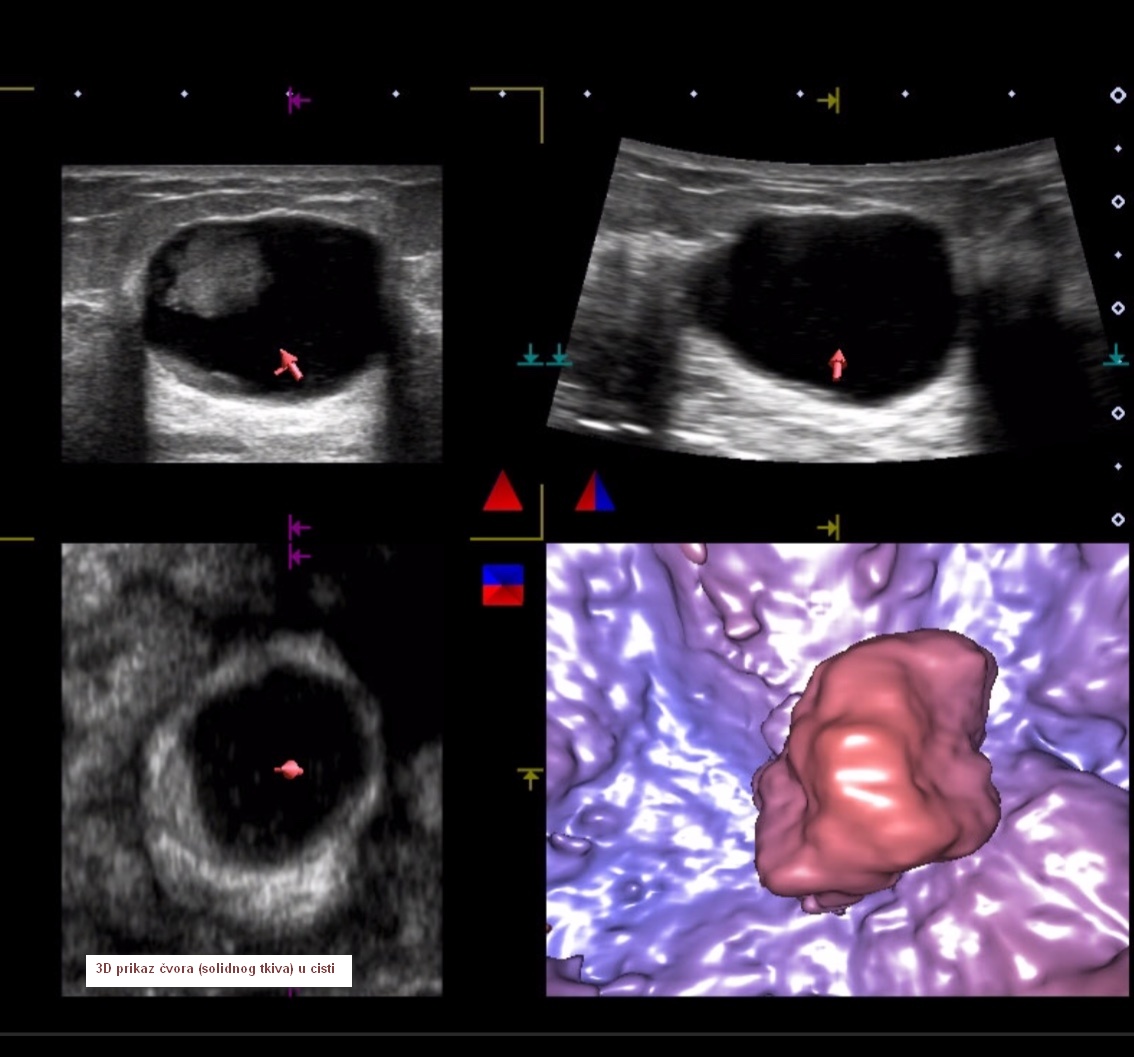
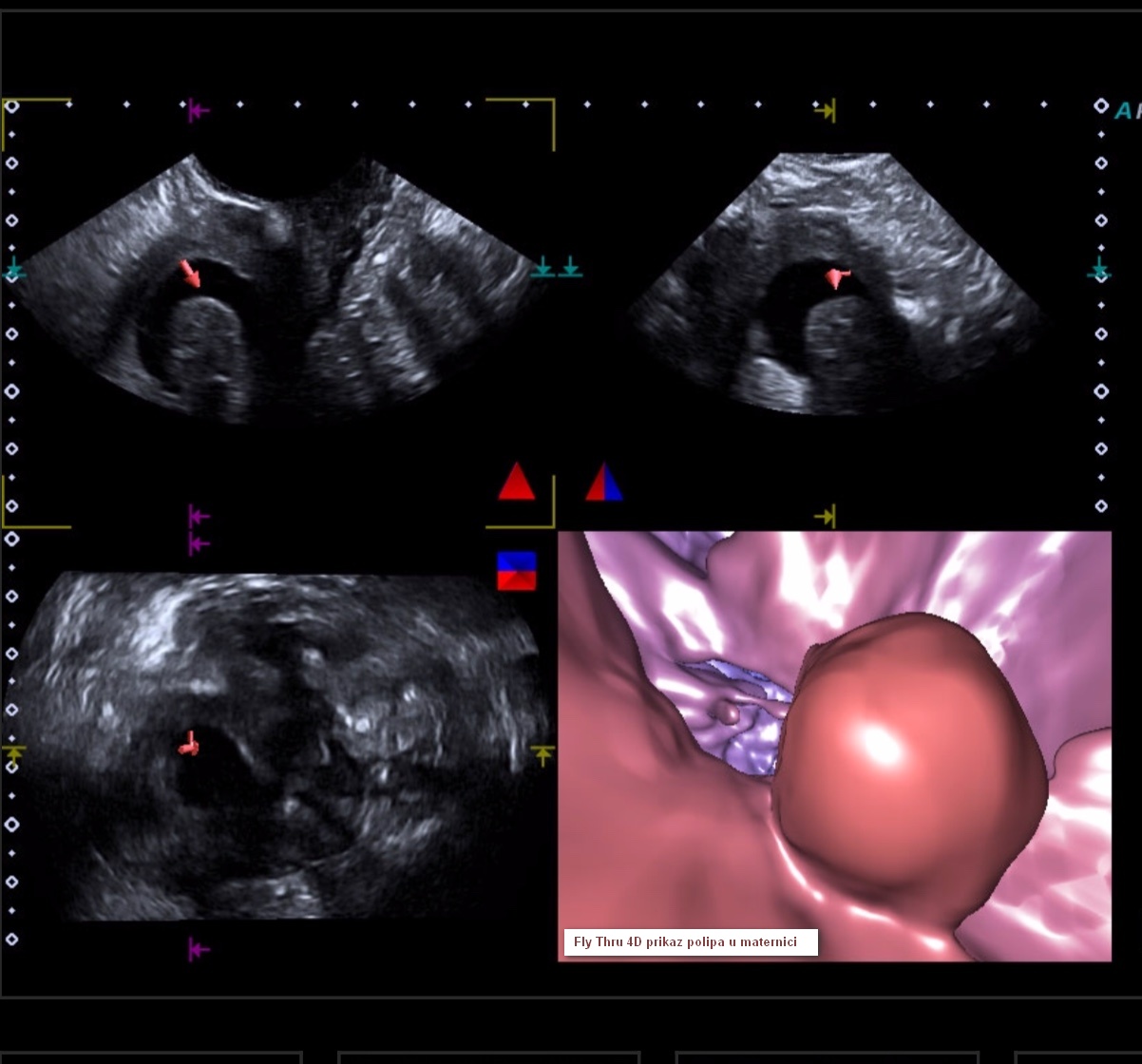
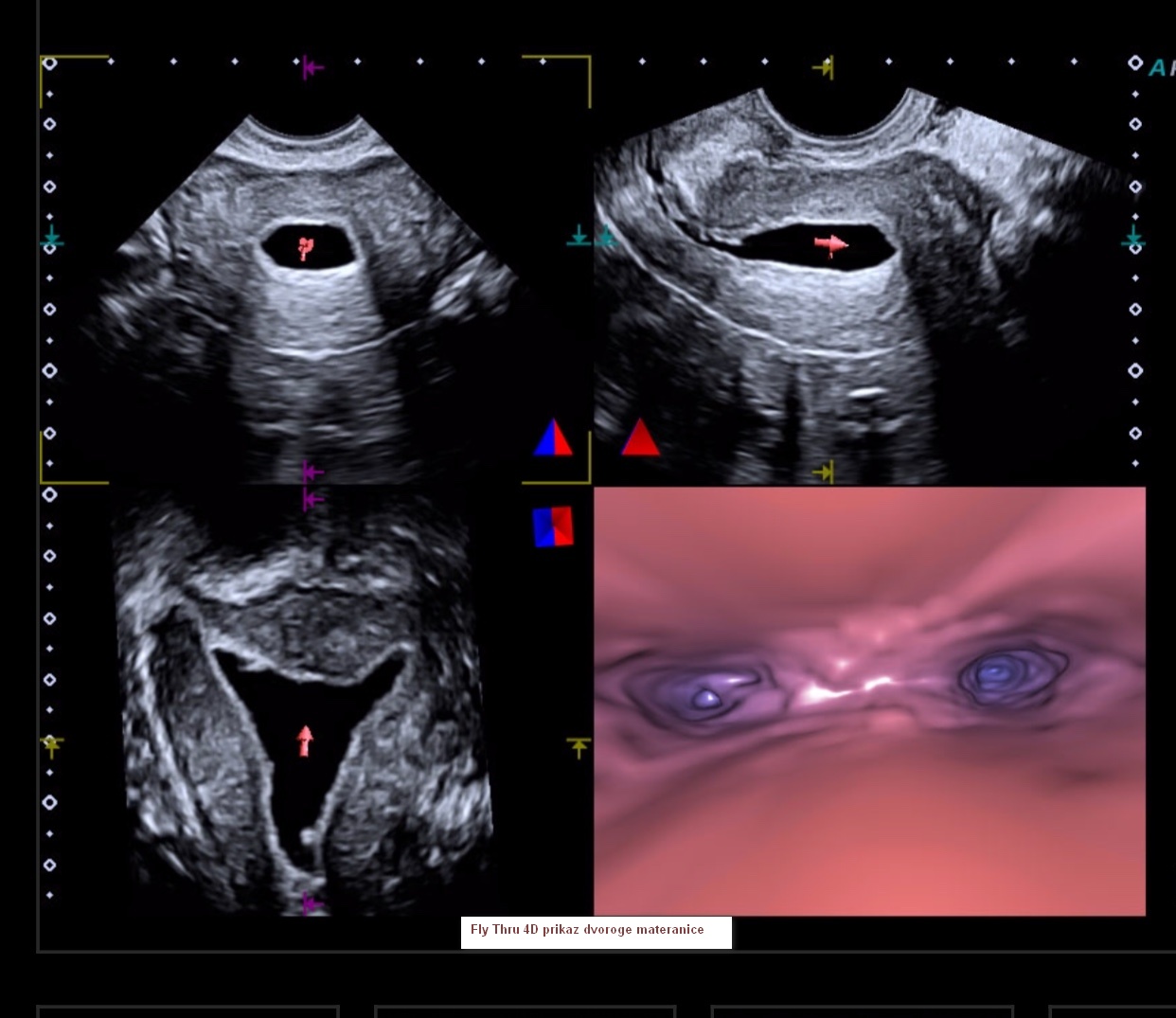
Na UZV slikama i videu je prikazan polip žučnjaka snimljen najnovijim 4D kolor dopler uređajem Aplio 500 Platinum, programom Fly Thru i u B modu (ordinacija dr. Nives Tarle Bajić).
Prikaz UZV slika najnovijom tehnologijom snimljenom 3D/4D prikaz Aplio 500 Platinum
Na našim stranicama moći ćete se upoznati s djelatnošću ordinacije, načinu na koji se obavljaju pregledi i dijagnostika u ordinaciji kao i uređajima koji se koriste u svakodnevnoj dijagnostici bolesti, koje se susreću u svakodnevnoj praksi. Ova web stranica zamišljena je kao aktivna stranica s aktualnim temama gdje ćete moći pročitati o temama koje Vas zanimaju, zatim o novostima u dijagnostici, terapiji ili načinu života i navikama te kako ih promijeniti. S obzirom da je ordinacija koncipirana kao ordinacija koja skrbi o zdravlju cijele obitelji stoga i problematika zbog koje se pacijenti javljaju su svakodnevni: bolovi u trbuhu, gušenje, „lupanja srca“, kvržice u vratu, dojci ili na tijelu, problemi sa snom, učestalo mokrenje, problemi sa stolicom itd.
U ordinaciji se na specifičan način obavlja zbrinjavanje tegoba naših pacijenata, jer se uz upoznavanje i objedinjavanje problematike cijelog tijela ovdje vrše i dijagnostičke pretrage.Unatoč vrhunskoj tehnologiji koju primjenjujem u svojoj ordinaciji, koja je uvijek u skladu s najnovijim tehNološkim dostignućima, osobito u ultrazvučnoj dijagnostici, najvrednijim ipak smatram detaljan razgovor s pacijentom, jer ljudsku riječ i razgovor s pacijentom ne može zamijeniti niti jedno tehnološko dostignuće. Kod bolova ili drugih tegoba u abdomenu kolor dopler ultrazvučni pregled cijele trbušne šupljine gastroenterološke, urološke i genitalne regije. Ovakvim pristupom i pregledom moguće je na jednom mjestu objediniti sve moguće uzroke tegoba u abdomenu i tako u kratkom vremenu razlučiti što je uzrok tegoba.
Zašto odabrati našu ordinaciju obiteljske medicine s dijagnostikom?
Zato što se tegobe naših pacijenata dijagnosticiraju, obrađuju i liječe u kontekstu cijelog tijela, promatrajući tegobu kao zaseban problem, ali i kao integralni dio cjeline tj. cijelog tijela. To znači da bol u želucu može potjecati od gastritisa (upale sluznice želuca), ali se ovaj problem promatra i rješava kao dio cjeline, tj. cijelog tijela tražeći moguće uzroke nastanka i načina rješavanja takvih tegoba. Obiteljska medicina čovjeka promatra kao cjelinu, a ne samo kao osobu s bolovima u trbuhu. Na taj se način integriraju sve bolesnikove sadašnje tegobe, ranije i dosadašnje bolesti, obiteljske bolesti u kontekstu načina života, rada, obiteljskih i drugih odnosa koji mogu biti uzrokom ispoljavanja zdravstvenih tegoba ili pojave bolesti.
Liječnica, dr.Nives Tarle Bajić, vlasnica ordinacije, koja postavlja radnu dijagnozu samostalno obavlja pretrage ultrazvučne dijagnostike, EKG-a itd. za što ima i dodatne certifikate o samostalnom obavljanju takvih pretraga uz specijalistički ispit. Na taj način liječnica ima kompletan uvid u cjelokupno stanje organizma i tegobe, uključujući tjelesno i psihičko stanje pacijenta u radnom i obiteljskom okruženju te istražuje njihov utjecaj na zdravlje pacijenata. S obzirom da ordinacija ima široki djelokrug rada i mogućnost dijagnostike odmah u ordinaciji, valja napomenuti da se ovdje zbrinjava oko 95 % pacijenata koji se zatim ambulatno liječe, dok oko 5% pacijenata mora otići ili u bolnicu na bolničko liječenje ili drugim specijalistima zbog dodatnih pregleda.
U ordinaciji se od dijagnostičkih pretraga najčešće radi ultrazvučni pregled trbušne šupljine, dojki i štitnjače, kao i kolor dopler arterija i vena u trbušnoj šupljini, na vratu i ekstremitetima.
U svakodnevnoj praksi koristi se također i EKG za pregled srca i uz preglede za rano otkrivanje povišenog krvnog tlaka, angine pektoris, “oslabljenog srca” - kardiomiopatije zatim pregledi za otkrivanje i liječenje kroničnih plućnih bolesti koje ne zahtijevaju bolničko liječenje ili daljnju obradu, otkrivanje i liječenje šećerne bolesti i povišene masnoće i mokraćne kiseline u krvi, otkrivanje neuroloških bolesti (cerebrovaskularni inzult, tumori, Alzheimerova bolest, Parkinsonova bolest), otkrivanje reumatoloških bolesti: reumatoidni artritis, Bechterova bolest, bolesti kralježnice-lumbago, išijas i slično), zatim otkrivanje i liječenje psihičkih bolesti kao panični poremećaji, depresije i neuroze koje ne zahtijevaju bolničko liječenje i koje se mogu ambulatno liječiti kao i otkrivanje i liječenje osteoporoze.
U ordinaciju se javljaju pacijenti s različitim tegobama od glavobolje, omaglice, vrtoglavice, stezanja i gušenja u vratu, bolovima i „pritiskom“ u prsnom košu, kašljem, zatim s bolovima u trbušnoj šupljini: u “žličici”, pod desnim ili lijevim rebrenim lukom, bolovi u području bubrega, u donjem dijelu trbuha, poremećaji mokrenja: učestalo mokrenje, pečenje kod mokrenja, otežano mokrenje, poremećaji stolice; opstipacije (“zatvori stolice”), proljevi, krv u stolici, hemeroidi.
Javljaju se također zbog bolovima u dojkama, oteklinama ili čvorovima u dojci, bolovima u kralježnici, zglobovima, oteklinama zglobova, bolovima u šakama. U ordinaciju se često javljaju i osobe koje se loše osjećaju, imaju umor, malaksalost, gubitak apetita i tjelesne težine.
U ovoj ordinaciji se otkrivaju i liječe pacijenti s bolestima štitnjače (hipotireoza, hipertireoza, upalne bolesti štitnjače akutne i kronične koje ne zahtijevaju bolničko liječenje i obradu).
Naravno javljaju se i pacijenti s akutnim bolestima dišnog sustava (upale ždrijela, nosa, sinusa), alergijske bolesti. Pacijenti se također javljaju s različitim kožnim promjenama. Sve kožne bolesti kao dermatitisi, egzemi, psorijaza, svrab, ušljivost, alergijski osipi zbrinjavaju se u ordinaciji a svi “teži i kompliciraniji” dermatološki problemi bit će upućeni dermatologu. Ovdje valja napomenuti da je koža vrlo često odraz naše “unutrašnjosti”, stoga kožne manifestacije se prate i dijagnosticiraju ponovno u okviru mogućih drugih “sistemskih” bolesti ili tkz. unutarnjih internističkih bolesti koje se manifestiraju na koži. To su npr, bolesti žučnjaka, infekcija Helicobacter pylori, hepatitis B i C, zloćudne bolesti, zatim autoimune bolesti - Lupus erythematodes, Dermatomyositis, Beschetova bolest i slične, infekcije streptokokok ili stafilokokom, paraziti u crijevima i brojen druge.
Neke od pretraga krvi gotove su unutar jednog sata i pacijent ih dobiva po završetku pregleda u ordinaciji, a neki su nalazi gotovi za nekoliko sati, sutradan ili za nekoliko dana, što naravno ovisi o vrsti laboratorijske pretrage. Pacijenti se o naknadno prispjelim nalazima obavještavaju telefonom, e-mailom ili fax-om uz objašnjenje nalaza i propisivanje eventualne terapije.








 Pretraga za: učestalo mokrenje
Pretraga za: učestalo mokrenje